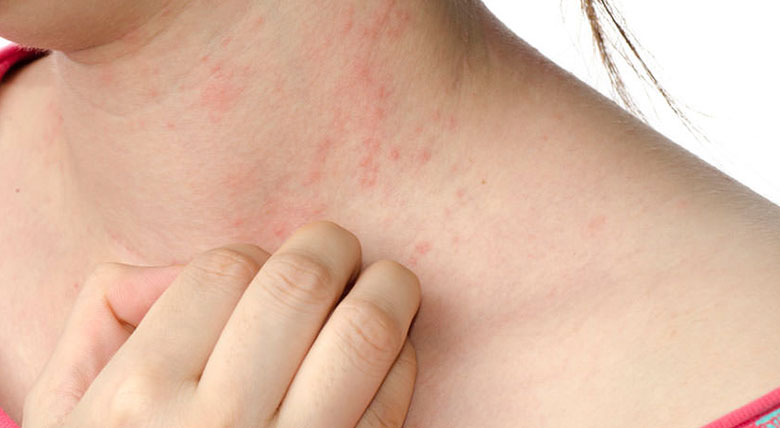
Dra. Inis Fermín Gone Es una alteración crónica, recidivante que se caracteriza por piel seca, con tendencia a la descamación fina, prurito o picor y enrojecimiento (inflamación) de la piel. Evoluciona en brotes, con períodos de mejoría y otros de empeoramiento
La dermatitis atópica es más común en bebés. Puede comenzar incluso ya a la edad de 2 a 6 meses. Muchas personas lo superan con el tiempo a comienzos de la vida adulta.
¿Es hereditaria la dermatitis atópica?
No se conoce la causa de la enfermedad, pero sí se sabe que la herencia juega un papel importante, ya que existe un factor alérgico claramente implicado (alérgenos ambientales o alimentarios) y que más de la mitad de los niños con dermatitis atópica desarrollarán en algún momento rinitis y/o asma alérgica, por ello, en todo paciente con dermatitis atópica se debería hacer un estudio alergológico apropiado.
Además estos pacientes en su piel carece de ciertas proteínas (filagrina) que mantienen la barrera protectora contra el agua, presentando mayor predisposición a sobreinfecciones por (bacterias), así como mayor contacto con sustancias alergénicas (epitelios de animales, polvo, etc).
¿Dónde aparecen las lesiones?
Dependiendo de la edad se presentan en diversas zonas (mejillas, párpados, pliegues retropoplíteos, pliegues antecubitales y manos).
¿Cómo se diagnostica?
El diagnóstico lo realiza el médico especialista en alergología ó dermatología, mediante la historia clínica, el exámen físico y pruebas complementarias.
¿Cómo se trata?
A pesar de tratarse de un trastorno de posible larga evolución, las siguientes recomendaciones pueden ayudarle en el control de la enfermedad:
- Medidas preventivas:
- Uso de ropa de vestir adecuada, evitando materiales que promuevan la transpiración como nylon, poliéster, lana y otros. Promover el uso de ropa de algodón o hilo.
- Promover el uso de las manos limpias y uñas bien cortadas para evitar el rascado y la sobreinfección.
- Evitar la exposición a temperaturas extremas: calor y frío.
- Evitar la exposición a sustancias irritantes (lejía, otros).
- Promover los baños de mar y sol con moderación.
- Tratamiento del brote o fase aguda de eccema:
- Cremas o soluciones con medicamentos antiinflamatorios (corticoides) sobre las zonas de piel más afectada, durante períodos breves de tiempo.
- Fármacos que disminuyen el picor (antihistamínicos) por vía oral.
- Este tratamiento debe ser supervisado por su médico, que valorará en cada momento cuál es el más adecuado para el niño y si precisa otro tipo de terapéutica en función de la intensidad de la afectación.
- Medidas durante la fase de remisión
- Mantener la piel bien hidratada para evitar el círculo vicioso de prurito-rascado-prurito.
- Tratar de forma enérgica el prurito para evitar más lesiones por rascado y sobreinfecciones de la piel.
- Se aconseja los baños con jabones neutros y baños coloidales de avena o glicerina.
- Evitar el contacto con alérgenos desencadenantes.